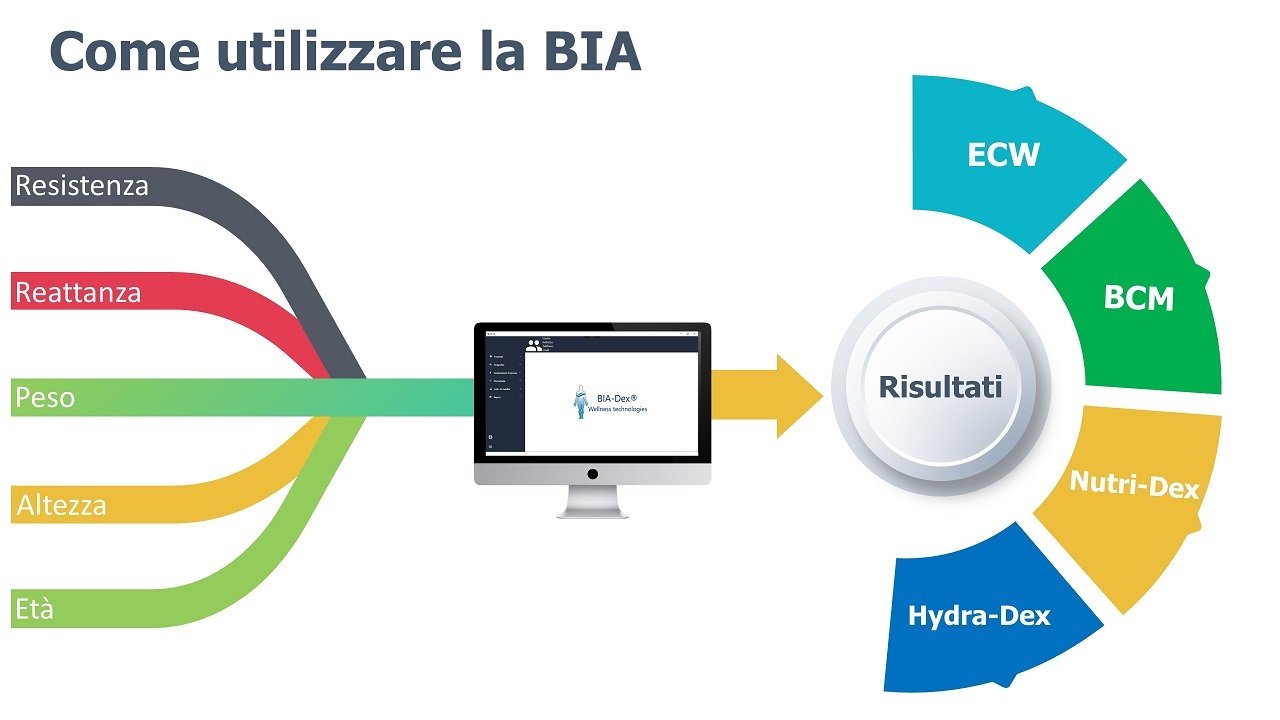
Attualmente la valutazione di PEM si basa soprattutto osservando una diminuzione > al 10% del peso corporeo e le misure antropometriche (BMI, plicometria e marcatori bioumorali).
Purtroppo utilizzando tali parametri l’identificazione della malnutrizione potrebbe avvenire quando è già in stato avanzato.
Nei soggetti affetti da disturbi del comportamento (anoressia nervosa) il tipo di malnutrizione proteico energetica solitamente accertata è quella causata dall’adattamento dell’organismo ad una carenza di tipo proteico/calorica con conseguente sfruttamento da parte dell’ organismo delle riserve energetiche (BCM). Numerosi studi hanno rilevato che i classici indicatori biochimici utilizzati per l’identificazione dello stato nutrizionale possono risultare nella norma anche nei soggetti in gravi condizioni.
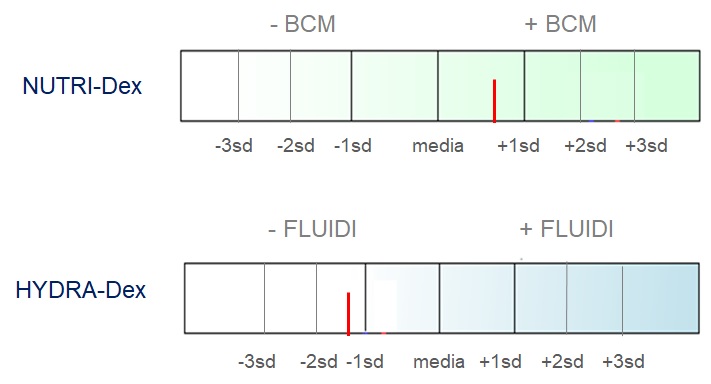
In questo caso una valutazione della Massa cellulare BCM unitamente all’Angolo di Fase PA può rivelarsi un valido e precoce marker dello stato nutrizionale.
In questi casi viene in aiuto una tecnologia non invasiva (BIA analisi impedenza bioelettrica). L’esame estremamente rapido e non invasivo può essere eseguito con l’ausilio di un “analizzatore di impedenza sensibile alla fase” come ad esempio l’analizzatore BIA-Dex® che grazie ad un’analisi diretta e non derivata della Resistenza corporea Rz e della Reattanza capacitiva Xc consente di stimare sia la Massa cellulare BCM che i fluidi Intra ed Extracellulari ICW ed ECW.
mascaretti srl facilities – composizione corporea
Il ruolo del nutrizionista nei disturbi alimentari – Una figura essenziale in un contesto multidisciplinare
di Erika Moretto – vivereinforma
I disturbi alimentari (DA) sono un gruppo di patologie psichiatriche definite dalla 5° edizione del Manuale Diagnostico Statistico dei Disturbi Mentali (DSM-5) come ‘alterati comportamenti relativi all’atto alimentare, che danneggiano significativamente la salute psichica o il funzionamento psicosociale’ (1). La loro eterogeneità spazia dall’anoressia nervosa, caratterizzata da una restrizione quantitativa e qualitativa degli alimenti a volte estremizzata al digiuno, al disturbo da alimentazione incontrollata dove la presenza di abbuffate spesso trascina con sé un senso di colpa che sfocia in atti compensatori (vomito, uso di lassativi, etc).
Le due forme sopracitate sono quelle più comuni e conosciute ma i disturbi alimentari comprendono una gamma ampia e variegata di patologie e disturbi definiti non altrimenti specificati, proprio per l’assenza di caratteristiche distintive nette e lineari. Una parte della comunità scientifica sostiene infatti la teoria transdiagnostica, ovvero una sostanziale omogeneità delle caratteristiche basilari delle patologie appartenenti ai DA (2). La suddetta teoria è supportata da un frequente crossover diagnostico dei pazienti da una patologia all’altra mantenendosi tuttavia sempre all’interno dei DA (3) e suggerendo così dei meccanismi comuni di mantenimento delle patologie comprese.
Al di là della classificazione e dei rispettivi criteri che rientrano maggiormente nella semeiotica, vorrei porre l’attenzione sul ruolo del nutrizionista nei disturbi alimentari, che spesso diventa una figura fondamentale all’interno del team multidisciplinare. Il contesto multidisciplinare è il gold standard in quanto si è dimostrato il migliore approccio terapeutico nei DA (4). Grazie ad esso è possibile supportare l’individuo nei vari aspetti patologici coinvolti (psicologico, psichiatrico, nutrizionale, familiare, sociale, comportamentale), basandosi sul modello biopsicosociale di Engel (5). La difficoltà nel delineare confini netti alle caratteristiche dei DA si evince anche dalle modifiche apportare ai criteri diagnostici nell’ultima versione del DSM-5 (1), dove ad esempio è stata eliminata la soglia di Indice di Massa Corporea (IMC) nella definizione della patologia anoressica.
Nei DA spesso il cibo si trasforma nel peggior nemico oppure in una grande fonte di consolazione nell’immediato ma una forte frustrazione subito dopo. Si ha paura di perdere il controllo su di esso e quindi si mantengono le distanze oppure non si è così forti per mantenere il controllo e allora si cerca di recuperare il terreno perso (6).
Ecco che la figura del nutrizionista risulta di fondamentale supporto perché fornisce alla persona gli strumenti pratici per acquisire di nuovo il controllo sul cibo e sulla propria vita, fortemente influenzata dagli atteggiamenti disfunzionali legati al cibo. Parallelamente è indispensabile un percorso psicologico che permetta di indagare le cause di certi comportamenti. Gli approcci possono variare molto a seconda del caso in esame: la terapia può essere individuale o coinvolgere anche la famiglia, quando ad esempio il paziente è un adolescente, la fascia di età maggiormente interessata nell’esordio di anoressia nervosa e bulimia nervosa (7).
Vediamo quindi quali strumenti il nutrizionista può utilizzare in questo percorso psico-nutrizionale. Il primo è il significato attribuito alla dieta. Essa diventa strumento obiettivo per conquistare nuovamente controllo da parte del paziente e deve essere utilizzato con maestria dal professionista. Prendendo in esame un caso di anoressia nervosa dove il primario obiettivo è quello di rallentare o arrestare il calo ponderale (spesso indirettamente proporzionale al livello di gravità), le linee guida possono fornirci delle indicazioni ma come sempre in ambito clinico devono essere adattate a chi si ha di fronte.
Esse in primo luogo si diversificano laddove si parli di pazienti ricoverate, in trattamento ambulatoriale o di day-hospital (8). Le differenze sono dovute alla concreta possibilità nel primo caso rispetto agli altri due di monitorare i cambiamenti del peso, del bilancio idrico, degli elettroliti, degli organi interessati, nonché eventuali comportamenti disfunzionali messi in atto dal paziente. Inoltre è possibile in regime di ricovero e in alcuni day-hospital, laddove la struttura lo permetta, supportare il paziente nel critico momento del pasto e in quello immediatamente successivo.
Il ricovero ospedaliero, attuato in condizioni cliniche particolarmente preoccupanti, prevede solitamente un introito calorico pari a 30-40 kcal/kg/die, consentendo un aumento di 1-1,5 kg alla settimana. In caso di day-hospital o trattamento ambulatoriale le linee guida indicano circa 20 kcal/kg/die, con un aumento ponderale previsto di 0,5 kg alla settimana.
Al di là delle linee guida tuttavia è molto importante capire attraverso un’attenta anamnesi come la persona si alimentava prima dell’inizio del percorso psico-nutrizionale. L’aumento deve essere graduale e di pari passo deve avvenire anche la reintroduzione di alimenti eliminati per paura di ingrassare. Gli alimenti maggiormente interessati dall’atteggiamento fobico sono solitamente i carboidrati e i grassi. Calibrare attentamente l’aumento quantitativo e qualitativo è fondamentale per evitare paura, ansia e sentimento di incapacità di seguire quanto stabilito, dal quale scaturisce un’inevitabile sentimento di frustrazione.
Il secondo strumento fondamentale è l’alleanza terapeutica: il paziente deve fidarsi per permetterci di guidarlo. Come accennato precedentemente il cibo nei DA diventa il peggior nemico, un pensiero fisso e precipuo della giornata. L’obiettivo è ridimensionare questa visione distorta attraverso un approccio razionale e obiettivo. Per fare questo è importante fissare obiettivi di comune accordo, mostrando di rispettarli e conquistando così la fiducia del paziente. Il passo successivo è insegnare ad acquisire o acquisire nuovamente il senso di misura del cibo assunto. Il percorso è complesso ma solo attraverso di esso è possibile creare dei confini e rompere quella sensazione di incapacità di darsi dei limiti tipica dei DA.
L’acquisizione della capacità di gestione del cibo ha come fine ultimo l’indipendenza del paziente secondo vari passaggi: ti mostro che ti puoi fidare, ti insegno come si fa, ti lascio libero di provare consapevole di poter sempre contare sul mio supporto. La dieta rappresenta la possibilità di sperimentare, permettendo di introdurre nuovamente cibi esclusi per la paura di ingrassare, o allontanati con immenso sforzo ma introdotti compulsivamente nei momenti di perdita di controllo.
Il piano alimentare permette di placare anche quei conflitti di potere sul cibo tra figlio e genitori, che disarmati dalla manifestazione della malattia cercano di arginare la situazione. La terapia nutrizionale permette di sollevarli dalla responsabilità alimentare e di allentare le tensioni che vertono sul cibo soprattutto nel momento del pasto, permettendo un dialogo diverso e più disteso. La dieta è infine un forte principio di realtà, evidenziando la tendenza a sovrastimare le ingesta alimentari. Attraverso la dieta si ha una verifica obiettiva delle quantità di cibo assunte che messa in relazione all’eventuale incremento ponderale ci permette di svelare il fardello emotivo che si cela dietro l’alterata percezione.
Come abbiamo visto, il ruolo del nutrizionista nei DA e il supporto alimentare da lui offerto vanno ben oltre il mero piano alimentare, sostenendo e agevolando il difficile e complesso percorso psico-nutrizionale che il paziente intraprende.
Riferimenti
1. Biondi M, DSM – 5. Manuale Diagnostico e Statistico dei disturbi Mentali, Milano: Cortina Raffaello; 2014.
2. Fairburn C G, Cooper Z, Shafran R, Cognitive behaviour therapy for eating disorders: a “transdiagnostic” theory and treatment, Behav Res Ther (in press).
3. Fairburn C G, Harrison P J, Eating disorders, Lancet 2003; 361: 407–16.
4. Halmi K A, Salient components of a comprehensive service for eating disorders, World Psychiatry, 2009, 8:150-15.
5. Engel G L, The need for a new medical model: A challenge for biomedicine, Science, 196 (1977), pp. 129–136
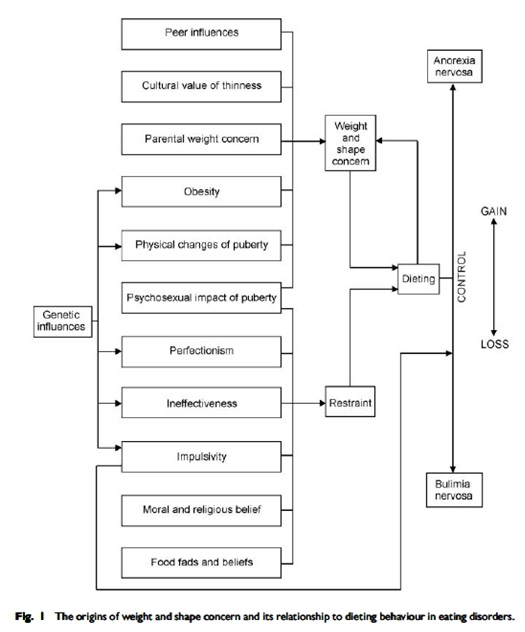
6. Gowers S G, Shore A, Development of weight and shape concerns in the aetiology of eating disorders, British Journal of Psychiatry, 2001, 179, 236-242.
7. Lock J, Evaluation of family treatment models for eating disorders, Current Opinion in Psychiatry, 2011.
8. Marzola E, Nutritional rehabilitation in anorexia nervosa: review of the literature and implications for treatment, BMC Psychiatry, 2013, 13:290

Devi effettuare l'accesso per postare un commento.